Sublussazione dei tendini peronei
Ecco una guida per il fisioterapista su valutazione e gestione della sublussazione dei tendini peronei.
La sublussazione dei tendini peronei è una delle tre categorie di patologie che può affliggere la zona distale della caviglia. Le tre categorie di patologie sono la tendinopatia dei tendini peronei, la sublussazione o dislocazione dei tendini peronei e la lesione dei tendini peronei parziale o totale1,2.
La prima sublussazione tendinea descritta in letteratura fu nel 1803 dal Dr. Monteggia2,3,4,5. Si riportano alti tassi di diagnosi misconosciuta perché spesso si dà più importanza a investigare il compartimento laterale legamentoso della caviglia in virtù di una concomitante distorsione laterale di essa, infatti solo il 60% dei disordini peroneali è stato correttamente diagnosticato al primo accesso1,2.
Tipologia di paziente
Il paziente che ha più probabilità di soffrire di sublussazione dei tendini peronei è un paziente relativamente giovane attivo e sportivo1,5. Il paziente spesso ha la richiesta di alte capacità prestazionali del complesso caviglia-piede. Sono stati riportati tassi di incidenza in sport come lo scii, il pattinaggio su ghiaccio, il rugby, la ginnastica artistica, basket e calcio5.
La sublussazione può incorrere dopo una distorsione laterale di caviglia o dopo alte forze di contrazione muscolare in eversione partendo da una posizione dorsiflessa della caviglia2,3,5. La presentazione clinica del paziente può avvenire in fase acuta o in fase cronicizzata. In base a tale presentazione verrà educato sui trattamenti migliori disponibili.
Sublussazione dei tendini peronei: patofisiologia
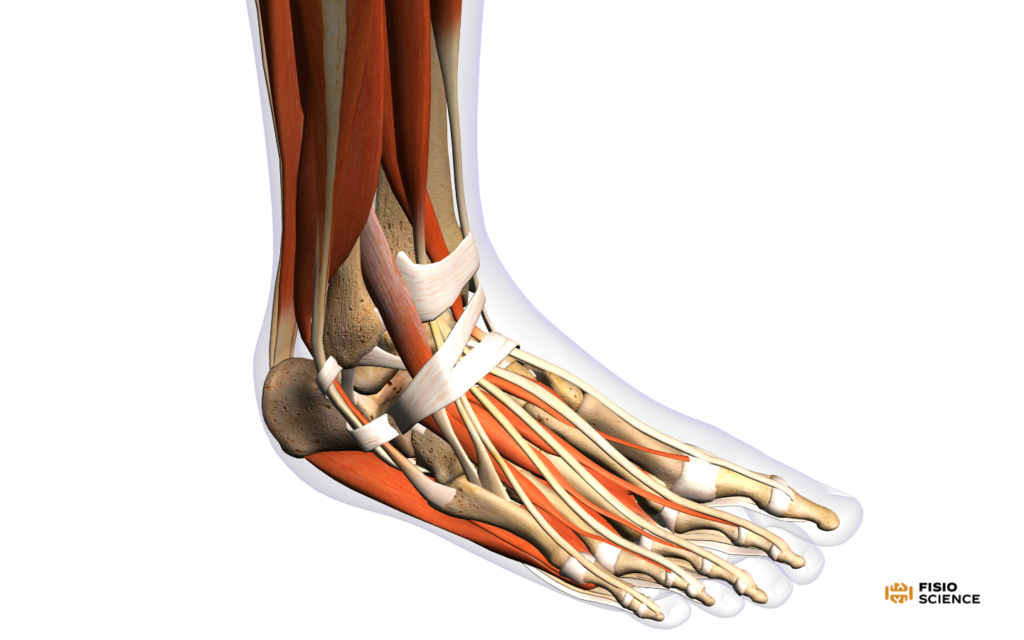
La causa della sublussazione è dovuta a una lassità o a una lesione traumatica del retinacolo superiore dei tendini peronei che può essere classificata nei 4 stadi descritti dal Dr Oden2,3,5.
- Grado 1: avulsione del retinacolo dal malleolo laterale.
- Grado 2: avulsione della cresta fibrocartilaginea con il retinacolo dal malleolo laterale.
- Grado 3: avulsione di un piccolo pezzo sottile di osso corticale dal perone.
- Grado 4: avulsione del retinacolo dall’inserzione posteriore del calcagno e dalla fascia profonda del tendine di Achille.
I fattori di rischio che possono predisporre a tale evento sono l’avere un peroneo terzo o quarto che riempiono spazio nel compartimento laterale della caviglia e contribuiscono a ridurre lo scorrimento delle strutture tendinee dove sono contenute.
Avere un ventre muscolare del peroneo breve congenitamente più basso è un altro fattore di rischio correlato. Avere una lassità del retinacolo peroneale acquisita come descritto in precedenza contribuisce a dare meno stabilità ai tendini peronei durante i loro movimenti. Altri fattori di rischio non meno importanti da considerare sono l’assenza del retinacolo peroneale, l’avere un solco retromalleolare convesso o piatto e l’avere un retropiede varo2,3,4,5,6,7.
Diagnosi differenziale
Vediamo ora quali sono le patologie da indagare ed includere/escludere durante il processo di diagnosi differenziale nel paziente con sospetta sublussazione dei tendini peronei:
Elementi anamnestici
Nella fase acuta e nel probabile primo evento di sublussazione, il paziente può avere i seguenti elementi anamnestici:
- presenza di trauma in inversione della caviglia o forte contrazione in eversione e dorsiflessione;
- percezione di scatto doloroso nella zona laterale della caviglia durante il movimento di eversione e dorsiflessione della caviglia;
- edema;
- dolore nel compartimento laterale della caviglia.
Nella fase cronica, il paziente può avere i seguenti elementi anamnestici:
- storia passata di traumi in inversione o movimenti potenti in dorsiflessione ed eversione di caviglia;
- riferimento di scatto doloroso nella zona laterale della caviglia nei movimenti di dorsiflessione ed eversione;
- percezione di schiocco;
- instabilità di caviglia;
- percezione di “give away”.
Esame obiettivo e valutazione
All’ispezione, è possibile il ritrovo dei tendini peronei sublussati antero-lateralmente al malleolo peroneale durante la deambulazione e la circonduzione della caviglia. Può essere presente dolore alla palpazione della zona laterale di caviglia e possibile dolore nei movimenti di inversione passiva, così come dolore e sublussazione nei movimenti contro resistenza di dorsiflessione ed eversione della caviglia.
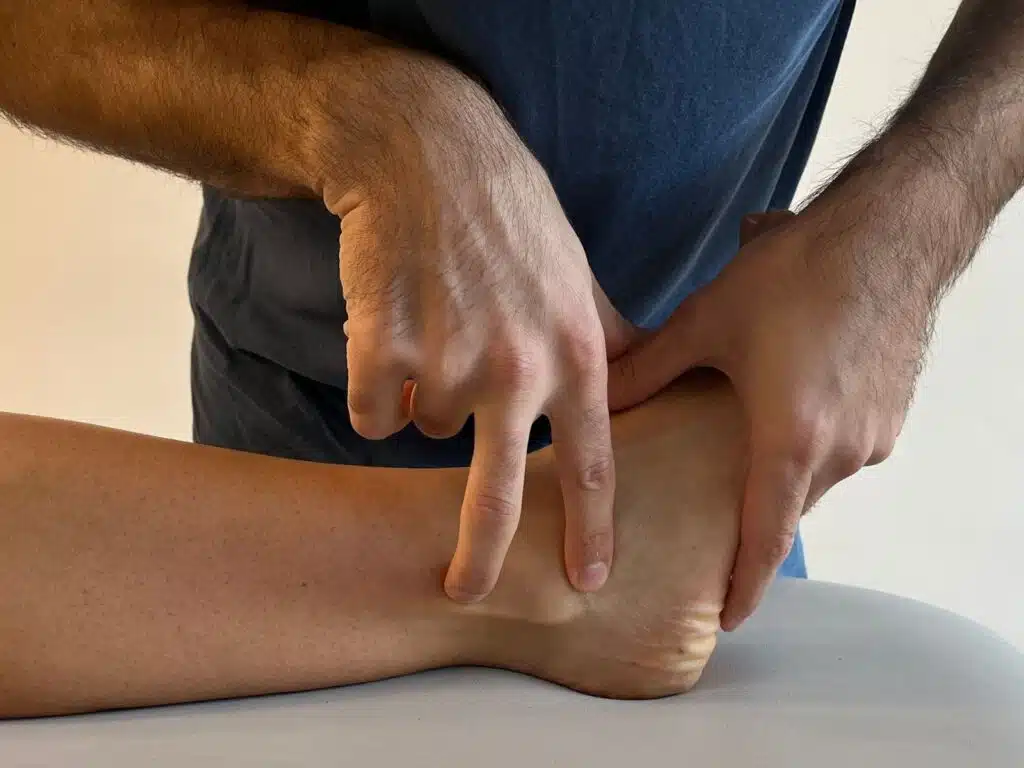
Trattamento
Il primo trattamento per tale disordine fu descritto da Eckert e Davis nel 19764,5. Una volta che la sublussazione dei tendini peronei è stata correttamente diagnosticata il paziente viene stratificato sulla base che sia un atleta e che il disordine muscolo-scheletrico sia acuto o cronico1,5. Il trattamento chirurgico è raccomandato negli atleti con sublussazione acuta o cronica e nei non atleti con sublussazione cronica1.
Nei pazienti non atleti con sublussazione acuta si può optare per un trattamento conservativo che tuttavia ha dei tassi di successo bassi riportando spesso delle recidive. Infatti il trattamento conservativo fallisce nel 50%-74% delle volte1,2,3,4,5.
Il trattamento conservativo consiste in:
- educazione del paziente riguardo la sua condizione e discussione sull’incertezza del trattamento conservativo;
- per quanto riguarda le opzioni di trattamento si consiglia di immobilizzare la caviglia e di tenerla in scarico per almeno 2 settimane. La maggior parte degli studi consiglia di non caricare per 6 settimane1,2,3,4,5.
- immobilizzazione in tutore con caviglia in leggera plantiflessione;
- talloniera alta circa 2cm o talloniera con scarico del calcagno laterale;
- calza compressiva;
- tape;
- bendaggio compressivo.
Dopo alcune settimane di immobilizzazione in tutore il trattamento è volto a conseguire i seguenti obiettivi:
- aumento del ROM passivo e attivo;
- aumento della forza e della resistenza muscolare;
- miglioramento dell’equilibrio;
- miglioramento della capacità funzionale articolare;
- ottimizzazione della partecipazione sociale, lavorativa e sportiva.
Gli obiettivi verranno raggiunti con i seguenti trattamenti:
- ricondizionamento arto inferiore immobilizzato tenuto in scarico;
- mobilizzazione passiva e attiva del complesso caviglia-piede;
- attivazione muscolare di tutti i distretti muscolari partendo con contrazioni isometriche e continuando con esercizi a bassa intensità di carico e alte ripetizioni;
- esercizi di propriocezione;
- esercizi di rinforzo muscolare;
- esercizi di equilibrio statici e dinamici.
Prognosi
Il trattamento conservativo ha alti tassi di insuccesso che si aggirano tra il 50% e il 74%. La precoce mobilizzazione e il precoce carico hanno outcome peggiori rispetto a una immobilizzazione per più di 3 settimane.
Il miglior trattamento è tenere in scarico e immobilizzare con un tutore la caviglia per 6 settimane. Dopo 6 settimane si comincia la fisioterapia volta a migliorare la mobilità, la motilità, la forza, la propriocezione e l’equilibrio.
Se il trattamento conservativo fallisce si considera il trattamento chirurgico. Esso da percentuali di soddisfazione che si aggirano al 90%. Si ha un return to sport tra l’83% e il 100% e i tassi di recidiva sono meno dell’1,5%8.
-
- The ESSKA-AFAS international consensus statement on peroneal tendon pathologies. Pim A. van Dijk1,2,3 · David Miller4 · James Calder4 · Christopher W. DiGiovanni5 · John G. Kennedy6 ·Gino M. Kerkhoffs1,2,3 · Akos Kynsburtg7 · Daniel Havercamp8 · Stephane Guillo9 · Xavier M. Oliva10 ·Chris J. Pearce11 · Helder Pereira12,13 · Pietro Spennacchio14 · Joanna M. Stephen4 · C. Niek van Dijk. Knee Surgery, Sports Traumatology, Arthroscopy (2018) 26:3096–3107. https://doi.org/10.1007/s00167-018-4971-x.
- Peroneal tendon disorders. Kinner Davda, Karan Malhotra, Paul O’Donnell, Dishan Singh, Nicholas Cullen, EOR, volume 2, June 2017. DOI: 10.1302/2058-5241.2.160047.
- Peroneal Tendon Pathology. Sophia R. Bahad and Justin M. Kane MD. Orthopedic Clinics of North America, The, 2020-01-01, Volume 51, Issue 1, Pages 121-130.
- Non-operative treatment of peroneal tendon dislocations: A systematic Review. Daniel Bakker, Jan B. Schulte, Duncan E. Meuffels, Tom M. Piscaer. Journal of Orthopaedics 18 (2020) 255–260.
- Peroneal Subluxation: A Comprehensive Review of the Literature with Case Presentations. Willard J. Niemi, DPM1 John Savidakis, Jr., DPM2 James M. DeJesus, DPM, FACFAS3. The Journal of Foot and Ankle Surgery 36(2):141-145,1997.
- The Prevalence and Role of Low Lying Peroneus Brevis Muscle Belly in Patients with Peroneal Tendon Pathologies: A Potential Source for Tendon Subluxation. Roya Mirmiran, DPM, FACFAS1, Chad Squire, DPM2, and Daniel Wassell, DPM. J Foot Ankle Surg. 2015; 54(5): 872–875. doi:10.1053/j.jfas.2015.02.012.
- The peroneus longus muscle and tendon: a review of its anatomy and pathology. James Thomas Patrick Decourcy Hallinan, Wilbur Wang, Mini N. Pathria, Edward Smitaman, Brady K. Huang. Skeletal Radiology. https://doi.org/10.1007/s00256-019-3168-9.
- Return to sports and clinical outcomes in patients treated for peroneal tendon dislocation: a systematic review. Pim A. D. van Dijk1,2,3,4 · Arianna L. Gianakos1 · Gino M. M. J. Kerkhoffs2,3,4 ·John G. Kennedy1. Knee Surg Sports Traumatol Arthrosc (2016) 24:1155–1164. DOI 10.1007/s00167-015-3833-z.
